「心臓リハビリ」とは?
■退院後、心身ともに回復させて社会復帰・再発予防を目指すプログラム
心不全の治療で大切なことは、もちろん「命を救うこと」ですが、それと同じくらい大切なのが「退院後の日常復帰」です。いったん入院での治療を終え、日常生活に復帰した際に再発を予防したり生活の質を向上させたり、予後の改善を目指したりすることは、この先長く続く人生を考えればとても重要です。
そこで用いられるのが「心臓リハビリテーション(心臓リハビリ)」です。
心臓リハビリとは心不全をはじめとする心臓病の患者が、体力を回復して自信を取り戻し、家庭生活や社会生活へスムーズに復帰することを目的として行われる総合活動プログラムです。これを行うことにより、日常へ早期に復帰するとともに、病気の再発や再入院を予防します。
いったいなぜこのような心臓リハビリが必要なのか、それは心不全をはじめ心臓病を発症した患者の、心臓の働きが低下しているからです。また、心臓に負担を掛けず安静な生活を続けたことによって、運動機能や身体機能も低下しています。
さらに、「命に関わる重大な病気になった」ということで、精神面でも自信を失っているかもしれません。「また発作を起こしたらどうしよう」という不安も抱えているはずです。
とはいえ、退院してすぐには強度の高い運動はできませんし、一人ではどの程度の運動をしたらよいのか分かりません。そのため、患者が社会復帰や職場復帰をする前に、専門家による指導のもと、体力や気力を安全に取り戻し、精神的にも自信をつけさせてあげる必要があります。
また退院後、これまでどおりの生活に戻ってしまったのでは、再び心不全を発症してしまうかもしれません。特に心不全の重大な原因となる動脈硬化を防ぐには、運動習慣を身につけることや、食生活を見直すことが不可欠です。
つまり心臓リハビリとは、心不全をはじめとする心臓病の患者が体力や精神力を取り戻し、再び社会や職場に復帰して病気の再発を予防しながら、健康的で快適な生活を送ることを目指したプログラムなのです。
心臓リハビリでは「運動療法」を中心に、「生活習慣の改善」「薬の内服」「カウンセリング」などを複合的に、かつ、長期にわたって行います。
■リハビリの目的は「機能回復」だけではない
リハビリテーションというと、体になんらかの障害が生じた人が専門家による指導を受けながら歩く練習をしたり、手足を使う練習をしたりといった、機能回復を目指した訓練をイメージする人も多いと思います。しかし本来、リハビリテーションの意味するものは、単なる機能回復にとどまりません。
語源を紐解いてみると、「リハビリテーション」(Rehabilitation)は、ラテン語に由来しています。そして、reは「再び、戻す」を、habilisは「人間らしい、できる」という意味をもっています。つまりリハビリテーションとは、単なる機能回復を意味するのではなく、「再び人間らしく生きる」「再びできるようになる」という意味です。やがてそれが転じて、「権利の回復」「名誉の回復」などさまざまな意味をもつようになりました。
リハビリテーションが「障害者に対する機能回復」「能力向上」「社会復帰」のような意味をもつようになったのは、第一次世界大戦の頃です。戦争により負傷した人にリハビリテーションを行ううえで、言葉がそのような意味をもち始め、第二世界大戦の頃に定着したと考えられています。
その意味を知ってリハビリに取り組むのと、単に「歩けるようになるため」「言葉を発せられるようになるため」というような目的でリハビリを受けるのとでは、成果が大きく変わってくると思います。
心臓リハビリの効果
近年では、多くの医療機関が心臓リハビリの効果に着目し、取り組むようになってきました。心臓リハビリの効果としては、以下のものがあると考えられています。
●狭心症や心不全の症状が軽くなる
●不安やうつ状態が改善し、快適な社会生活を送ることができる
●動脈硬化のもとになる危険因子(高脂血症、高血圧、糖尿病、肥満)が軽くなる
●血管が自分で広がる能力(血管内皮機能)や自律神経の働きが良くなるとともに、血栓ができにくくなる
●心筋梗塞の再発や突然死が減り、死亡率が減少する
※循環器病研究振興財団「知っておきたい循環器病あれこれ 心臓リハビリテーション入門」より
心臓リハビリがこれらの効果を発揮する理由は、心臓リハビリを、「運動療法」「生活習慣の改善」「薬の内服」「カウンセリング」という4つの柱に分けて説明できます。
(1)運動療法
■心臓リハビリの中心、「運動療法」で得られる効果とは?
心臓リハビリのなかで中心的な役割を果たすのが運動療法です。有酸素運動のプログラムでは、ウォーキングやジョギング、運動機器を使ったものがあります。有酸素運動というのは、呼吸から取り入れた酸素を使って筋肉を動かす運動で、比較的長い時間、継続することができます。
一例として、私の病院では次のようなスケジュールで運動プログラムを提供しています【図表】。
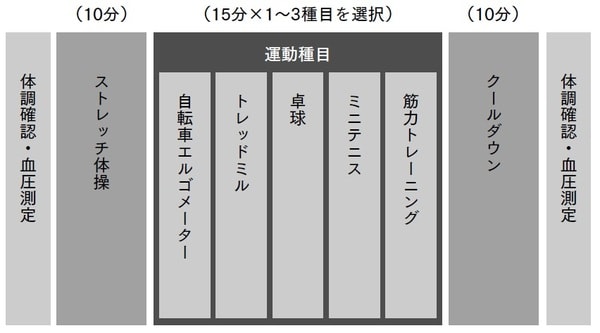
運動療法を行っている間は、心電図モニターで心拍数や不整脈出現の有無を確認しながら、一人ひとりに最適な強度の運動を行います。また、定期的に心肺運動負荷試験(体力測定)を行い、運動内容と時間を調整します。体力や心臓の状態は人それぞれであるため、どんなスポーツをどのくらいの強度でどのくらいの時間行えばよいのかなど、細かいことは主治医や指導スタッフと相談のうえ、調整しなければなりません。
このように、一人ひとりの状態に合わせて適切に運動療法を行うことで、次のような効果を得られることが分かっています。
●筋肉量が増えて楽に動けるようになり、心臓への負担が減る
●心臓の機能が良くなる
●血管が広がりやすくなり、身体の血液循環がよくなる
●動脈硬化が進みにくくなり、すでにできている動脈硬化性プラーク(血管の内壁の盛り上がり)が小さくなる
●血管が広がって高血圧が改善する
●インスリンの効きが良くなって血糖値が改善する
●自律神経が安定して不整脈の予防になる
●運動を行うと仕事や家庭生活、社会生活の満足度が高くなる
※日本心臓リハビリテーション学会ウェブサイトより
(2)生活習慣の改善
■多くの人は「食事の見直し」が必要
心不全をきたす疾患のうち生活習慣病を原因として発症した心臓病による心不全は、それこそ生活習慣に起因するところが大きいので、心不全を発症する以前と同じ生活習慣を続けていたのでは、再発する危険性がとても高いということです。そのため心臓リハビリでは、生活習慣の改善も非常に重要なテーマになります。
特に大切なのは食事の見直しです。とりわけ動脈硬化は心不全の危険因子となるため管理栄養士による食事管理も重要です。食事の量は適正か、栄養バランスは偏っていないかなど、管理栄養士の介入で、食事内容の見直しと是正が大切です。
心臓リハビリを提供する医療施設は、それぞれ独自のプログラムを用意して、患者に対し生活習慣の改善を促しています。一例として、私の病院では「学ぼう!心臓いきいき教室」と題した学びの機会を広く提供しています。これは心不全をはじめ、心臓病を患った患者とその家族を対象に開かれる無料講座で、病気に対する理解を深め、正しい知識を身につけてもらうことを目的としています。講師を務めるのは医師、看護師、薬剤師、管理栄養士、理学療法士、社会福祉士など各専門職種で、2009年度より1回約50~60分で開催しています。
生活習慣を改善するためには、ただ「食事を見直せばよい」「運動習慣を身につければよい」というものでありません。薬に対する理解を深めることや、万が一のときに正しい行動が取れるよう、知識を養っておくことも必要です。そうしたことを多面的に学ぶのが、私の病院の「学ぼう!心臓いきいき教室」です。どの医療機関もそれぞれ工夫をこらして患者やその家族に対し、生活習慣の改善を促す取り組みをしています。
(3)薬の内服
■自己判断で薬を替えたり、服用をやめたりするのは禁物
心不全の治療では、薬の正しい服用とコントロールが必要です。しかし、合併症や基礎疾患をもつ心不全患者は、何種類もの薬を併用しているのが一般的です。心筋梗塞が原因で発症した心不全なら抗血小板薬が必要ですし、もし糖尿病を合併していれば、インスリンの分泌を促したり、血糖値を下げたりする糖尿病治療薬が処方されます。
そこへ、心不全の症状を抑えたり心臓を強くしたりするために、利尿薬や強心薬などが処方されるのですから、一人で5〜6剤の薬を同時に服用している人も珍しくありません。
気を付けたいのは、薬同士の相互作用により、体にとって弊害となる場合もあるということです。例えば、心臓を保護する薬として心不全治療によく用いられるACE阻害薬には、高カリウム血症や低血圧のリスクがあることが報告されています。そのため高血圧症の薬としてアリスキレンを処方されている糖尿病患者は、ACE阻害薬を使用することができません。通常は、医師や薬剤師らが情報を共有し、安全を確認したうえで薬が処方されていますが、自己判断で薬を替えたり服用を中断したりすると、弊害が起きることがあります。そのため、心臓リハビリでは患者一人ひとりに対してこまめに服薬指導を行うことで治療の効果を高め、安全性を担保しています。
(4)カウンセリング
■心不全の患者がうつを併発すると、死亡率が1.8倍になる
心不全とうつは、深い関わりがあります。死にかけたという恐怖、日常に戻って再発するのではないかという恐れ、社会復帰できるのだろうかという不安など、さまざまな感情が絡み合い、心不全患者がうつの状態になってしまうことがあります。
そこで大切なのが、カウンセリングです。今までの生活を振り返り、病気との付き合い方を一緒に考えたり、社会復帰したあとの目標を一緒に設定したり、不安を共有しながらともに歩んでいくことで、患者は病気を発症する前のような自信や活力を取り戻します。
2021年より、心不全療養指導士という新たな認定制度がスタートしました。これは、心不全患者が急増している現状を踏まえ、さまざまな医療専門職が心不全患者をサポートするため、必要な知識や技能などの向上を図ることを目的とした資格です。
受験資格があるのは、看護師、保健師、理学療法士、作業療法士、薬剤師、管理栄養士などの国家資格を有する人であり、心不全療養指導士の資格を取得したあとは、病院だけでなく、在宅をはじめとしたさまざまな場面で幅広く活動し、心不全患者に対してチーム医療を展開していくことを目指します。
心不全は増悪を繰り返しながら、患者や家族のQOLを低下させる病気です。再入院が繰り返されれば日本の医療費は圧迫されますし、患者の運動機能が衰えれば、本人や家族の精神的・身体的負担は増大します。今後、ますます高齢化が進み心不全患者の急増が予測されている日本では、医療機関で適切な治療を行うと同時に、在宅も含め、さまざまな場所で医療専門職がチームを組み、それぞれの専門性を活かしながら協働するチーム医療が欠かせません。
2020年12月に行われた認定試験では、1979人が受験し、1771人が合格しました。今後、日本における心不全の治療や予防において、心不全療養指導士の活躍は大いに期待されています。
大堀 克己
社会医療法人北海道循環器病院 理事長
【関連記事】
■税務調査官「出身はどちらですか?」の真意…税務調査で“やり手の調査官”が聞いてくる「3つの質問」【税理士が解説】
■親が「総額3,000万円」を子・孫の口座にこっそり貯金…家族も知らないのに「税務署」には“バレる”ワケ【税理士が解説】
「銀行員の助言どおり、祖母から年100万円ずつ生前贈与を受けました」→税務調査官「これは贈与になりません」…否認されないための4つのポイント【税理士が解説】



























