在宅医療での看護が適している病気は多い
疾患によって、適する医療の形態は異なります。在宅医療が適している疾患は多々ありますが、なかでも私が専門とする神経内科的な難病の多くは、在宅医療を選択することで患者により良い暮らしを提供できると感じています。
難病については、1972年に施行された難病対策要綱において、次のように定義されています。
①原因不明、治療方法未確立であり、かつ、後遺症を残すおそれが少なくない疾病
②経過が慢性にわたり、単に経済的な問題のみならず介護等に著しく人手を要するために家族の負担が重く、また精神的にも負担の大きい疾病
国内では2018年4月時点で331の疾病を公的な医療助成を受けられる指定難病としており、その中には私が専門とする神経内科系の病気が多数含まれます。そのため、私は開業当初から多くの神経難病の患者に在宅医療を提供してきました。近隣に神経内科の診療所がほとんどなかったため、勤務医時代に診療していた患者を含め、神経難病の患者が通院困難になるたび、在宅医療に切り替えざるを得なかったのです。
筋萎縮性側索硬化症(ALS)、脊髄小脳変性症、多系統萎縮症、パーキンソン病、筋ジストロフィー等、多様な疾患を扱う中で、難病治療における在宅医療ならではの特性に気づくことができました。
難病には前述の定義にも示されているとおり、治療方法が確立されておらず、経過が慢性にわたるという特徴があります。一度発病すると、その後の人生の大半が療養に費やされるケースが多く、大半は経年とともに進行します。そのため、患者は肉体的、精神的に消耗して生きる希望を失い、家族もまた終わりの見えない介護に疲弊しがちです。
つまり難病患者を担当する医師には、単に患者に医療を提供するだけでなく、長きにわたる療養生活全般をどのようにして支えるのかという視点を持って対応することが求められます。患者の病状を的確に把握して、適切な治療を行うのが医師の基本業務ですが、それだけでは患者や家族の問題はほとんど軽減されません。外来診療で、一回当たり数分、患者と接し、処方を確認するだけという診療では患者と家族を支えることは不可能です。
彼らを支援するためには、患者と家族が暮らす家に医師を中心とした支援チームが入り込み、さまざまなサポートを総合的に提供することが欠かせません。生活に寄り添う医療と介護があって初めて、難病患者や家族は尊厳と幸福感のある暮らしを送れるようになります。それが提供できるのは在宅医療だけなのです。

(画像はイメージです/PIXTA)
認知症は、在宅医療が価値を発揮できる疾病の一つ
未開の分野である在宅医療がその価値を発揮できる疾病の一つに認知症があります。外来であれ在宅であれ、認知症患者に対して医療面で医師ができることはそれほど多くありません。しかしながら、患者とその家族のQOL向上については、大きな役割を果たせると私は考えています。
例えば、患者が利用できる公的なサービスのアドバイスは大きな助けになる支援です。それまで介護保険を利用したことのない患者や家族は、どのような公的サービスを受けられるのか知りません。また、公的サービスを利用するためには何をすればいいのか分からないので、途方に暮れ、家族内ですべてを抱え込んでしまうケースがしばしば見られます。介護自殺や介護殺人といった痛ましい事件の中には、受けられる公的な支援のことをよく知らないために起きてしまったものも少なくありません。
認知症の診断を下した医師が、要介護認定を受けられること、介護保険を利用してデイサービスに通えることなどを提案すれば、認知症がもたらす問題を軽減できます。
介護サービスを利用して患者がデイサービスに通えば、家族はその間、休息を取れます。24時間介護の緊張にさらされている家族にとって、他人に患者の世話を任せられる時間は貴重です。デイサービスへの通所には、患者に対する治療効果もあります。家族ではない他人だらけの「社会」に参加することで適度な緊張が生まれ、脳が活性化されるのです。
もちろん外来でも、公的サービスに関するアドバイスはできますが、在宅医療を提供する医師こそ、認知症の患者や家族が抱える問題をもっとも効率的に軽減できる存在だと私は考えています。その理由は主に二つあります。
一つ目は在宅医療を提供する中で、地域包括ケアシステムを常に活用していることです。関連する他職種の人たちと密に交流しているので、その人脈を活かして、患者が必要とする支援の体制をすぐに整えることができます。
もう一つは、患者や家族がもっともリラックスして彼ららしく過ごせる自宅で話を聞けることです。認知症患者や家族は日々大きなストレスを抱えていますが、クリニックで白衣の医師や看護師を前にすると身構えてしまい、胸の奥に秘めている思いをなかなか言葉にできません。「お医者さんにこんなことを話していいのだろうか」とか「待合室にまだまだ患者がいるから忙しいに違いない」などと考え、不安や疑問、不満などを押し殺してしまいがちです。
ところが、そんな彼らも自宅では様子がずいぶん変わります。リラックスして本音を語ってくれる人が多いので、彼らの事情をより詳細に理解できます。外来診療では聞けなかった思いをくみ取ることは、患者や家族のストレス軽減につながります。医師との信頼関係も深まるため、その後の診療が円滑に進みトラブルが起きにくくなるのも、在宅医療の良いところでしょう。
患者の状態を把握するためにも、自宅を訪れることには大きな意味があります。食べた後の食器がそのまま放置されていないか、ゴミが散乱していないか、といった暮らしぶりや、室内の温度や照明は適切か、といった生活環境の評価ができるのは、訪問診療ならではの利点です。患者や家族の状態は日々変化しますが、自宅の様子を見れば変化の兆しに素早く気づくことができます。
患者と家族の心に寄り添う「終末期医療」を
認知症とともに医療の現場でこれから大きな問題になると考えられているのが、終末期医療です。日本は今後、多死社会を迎えるといわれています。年間の死亡者数は近年、右肩上がりで増加しており、2018年には136.9万人に達しました。1970年代には70万人程度だったのが、40年を経て2倍程度に増えたのです。
死亡者数の増加はさらに続くと予想されています。近い将来には人口が格段に多い団塊の世代が寿命を迎えるため、2039年には167万人に達する模様です。
ですから医師にとっては、患者に対してできるだけ心穏やかな終末期を提供することが、非常に大切な仕事の一つになります。そのために重要なのは患者の意思に基づく医療やケアの提供です。
終末期医療に対する考え方は人によって大きく異なります。可能な限り苦痛を減らして穏やかに過ごしたいという人がいる一方、最後まで諦めず、わずかでも治癒の可能性があるなら、積極的な治療を受け続けたいと願う人もいます。
また、一人の患者についても希望は一定ではなく、時には大きく揺れ動きます。積極的な治療を希望していた人が、苦痛の軽減を優先するようになるなど、状況により患者の考えはしばしば変化します。
終末期の医療には、患者の価値観や人生観が反映されるためです。日常から人生の価値について深く考え、結論に至っている人はあまり多くありません。人生の最期を見つめる日々の中で、初めて考える事柄は多いはずです。最期の日々をどのように過ごすか、どのような医療を選択すべきか、大半の患者は悩み迷います(図表)。
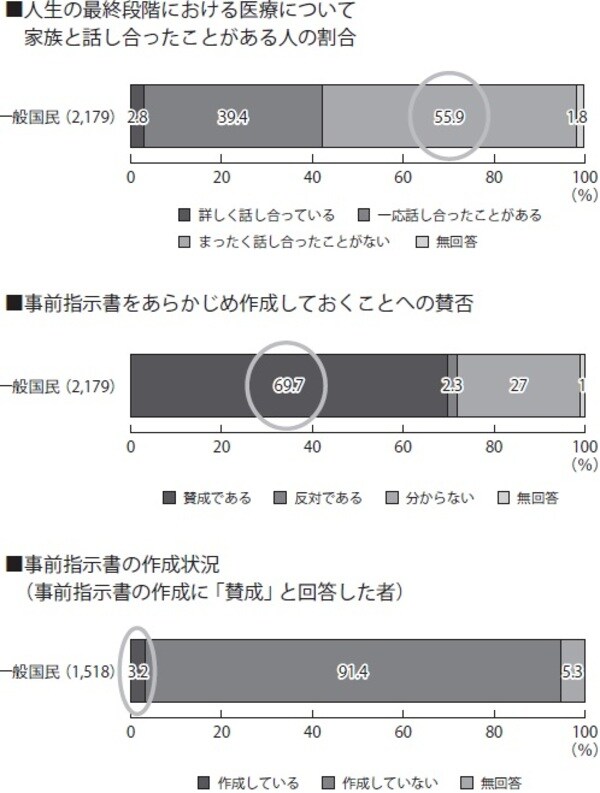
出典:厚生労働省「人生の最終段階における医療に関する意識調査結果」(平成25年3月)を基に作成
そんななか、彼らの希望ができるだけ叶うよう見守り、治療を施し、アドバイスを送るのが医師の仕事です。終末期医療の主体はあくまで患者なので、彼らの希望を叶えることが医師にとってもっとも大切な職務なのです。
さらに言えば、医師の対応を必要とするのは患者だけではありません。患者を見守る家族も大きなストレスを抱えており、悩み迷っています。彼らの選択や言動が患者の終末期におよぼす影響は非常に大きいので、家族に寄り添うのも医師の仕事だと私は考えます。
患者と家族の心に寄り添うためには、まず彼らの話を丁寧に聞き取ることが大切です。死を巡る話はとてもデリケートであり、時間を気にせず安心して語り合える環境でなければ、本音を引き出しづらいものです。その点、在宅医療では患者や家族は自宅ならではのくつろいだ気持ちで、心に秘めている本心を明かしてくれることが多いのです。
【関連記事】
■税務調査官「出身はどちらですか?」の真意…税務調査で“やり手の調査官”が聞いてくる「3つの質問」【税理士が解説】
■親が「総額3,000万円」を子・孫の口座にこっそり貯金…家族も知らないのに「税務署」には“バレる”ワケ【税理士が解説】
■「銀行員の助言どおり、祖母から年100万円ずつ生前贈与を受けました」→税務調査官「これは贈与になりません」…否認されないための4つのポイント【税理士が解説】
































