肝硬変から肝がんへの進行は、後戻りできない
硬くなってしまった肝臓の組織は、元の柔らかい組織には戻りません。
肝臓は沈黙の臓器といわれ、なかなか症状が出てくれません。じわじわと病気が進行し、気づいたときには手遅れになっていることが少なくありません。肝硬変とは、あらゆる慢性進行性肝疾患の行き着く先であり最終的には肝不全や肝がんに至ります。
NASH*全体のうち、肝線維化(肝臓の組織が硬くなること)が進んだ「ステージF3(F1:軽度、F2:中等度、F3:高度、F4:肝硬変)」以上の割合は2割とされていますが、2030年にはこの数が1.5倍に増加すると推定されています。加えてコロナ禍による肥満者の増加が懸念されていることも考慮すると、将来はNASHが原因の肝硬変はもっと増えてくる可能性があります(*NASH=非アルコール性脂肪性肝疾患。“お酒を原因としない脂肪肝”のうち、肝臓の繊維化が進みやすいタイプ【図表】)。
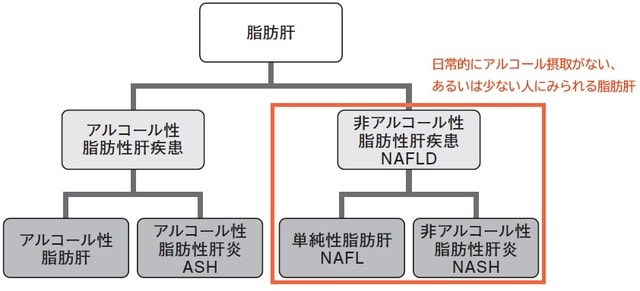
NASH:進行性。肝細胞の傷害や炎症を伴っており、肝硬変や肝がんを発症するリスクがある
肝硬変のすべてのケースを元に戻すことはさすがに難しいのですが、すでに肝硬変になった肝臓でも、ある程度までの肝硬変であれば新たな線維化を食い止め、肝臓の働きを改善させることが期待できるようになりました。
■「気づけば手遅れ」を防ぐために、脂肪肝を放置してはいけない
一方で油断しがちなのはやはり脂肪肝です。多くの人がまだそのリスクを認識しておらず、放置されがちです。脂肪肝を放置し慢性炎症となり肝臓がひとたび炎症サイクルに入ってしまうことで、肝細胞自体が壊れ何年もかけて肝線維化が進行していきます。そしていずれ肝硬変となります。NAFLD/NASHの生存率は、肝臓の線維化の進行とともに低くなります。残念ながら、現時点ではNASH肝硬変の進行を抑える決定的な薬はありません。NASHにならない生活習慣に改め予防するほかありません。
また進行抑制のためには、脂肪肝が見つかった時点で食事制限や運動療法による減量に努めることが重要です。海外の報告では、年間7〜10%の減量によって肝臓の炎症の改善が、10%以上減量すると線維化の改善も認められたというものがあります。減量で線維化の進行を遅らせることができるのです。体重70kgの人なら5〜7kgの減量が望まれます。
肝硬変をいち早く見つけるには?
■健診をきちんと受けておく
肝臓病は通常では相当悪くならない限りなかなか症状が現れません。脂肪肝や肝臓病の疑いがあるなら、健診をきちんと受けておくことが重要です。
医療機関へ足を運ぶのは手間かもしれませんが、長く健康に生きられるかどうかがかかっています。肝硬変は肝臓病の終末期ではあるといえる病態ですが、早期診断で以前よりも治療の幅が広がってきています。家族歴(家族に肝臓病の人がいる)や輸血を受けたことがある、急性肝炎にかかったことがある人(ウイルス性肝炎の可能性が高い)、長年の飲酒歴のある人、太っているなど、肝機能にリスクがあり、自分はなんらかの肝臓病かもしれないと不安に思う人は、まずはきちんと診断してもらうことが大切です。かかりつけ医に相談してみることをお勧めします。
■血液検査も有用
慢性肝炎が長期化すると肝硬変へ進行しますが、慢性炎症は血液検査で判断することができます。AST(GOT)とALT(GPT)は肝細胞に含まれている酵素で、肝細胞が壊れるとそれらの検査数値が上昇してきます。アルコールや脂肪性肝炎の場合でも同様です。
肝硬変を発症すると、肝機能の低下が見られ、アルブミン(肝臓で作られるたんぱく質)や血小板数の減少が顕著になります。
検査では、血液に加えて腹部エコー検査、CT・MRIなどの画像診断も用いられます。検査項目から重症度判定を行い、それにより治療法を決定します。
肝がんの多くは、慢性肝炎・肝硬変を背景として発生します。長期にわたって肝臓に炎症が続いた結果、肝臓の細胞の遺伝子などが傷つき肝がんの発症リスクが高くなると考えられます。
言い換えれば肝がんの患者のほとんどが、背景に肝硬変をもっているということです。肝がんになりたくなければ、肝硬変が進行していく前にきちんと治療し進行しないようにすることが重要なポイントとなります。
今後「NASHを背景にした肝がん」は増えていく見込み
■従来、肝がんの多くは「ウイルス性肝炎」を背景としていたが…
世界的には、慢性肝炎(ウイルスキャリア)と肝硬変を背景とした肝がんは、全体の70〜90%を占め、日本は70%程度と報告されています。日本ではB型肝炎による肝がんは15%、C型肝炎によるものが60%と報告されていますが、他のアジアおよびアフリカではそれぞれ70%、20%とB型とC型が逆転しています。欧州や北米は、ほぼ日本と似たような構成です。
年齢別にみた肝がんの罹患率は、男性では45歳から増加し始め、70歳代に横ばいとなります。女性では55歳から増加し始めます。罹患率、死亡率は男性のほうが高く、女性の約3倍です。
さらに国内のウイルス性肝炎キャリアの動向を見ますと、30歳代以下で低くなっています。抗ウイルス薬の開発や治療により患者数は激減しています。ただ薬剤耐性の問題もあり、完全撲滅には新たな薬の開発が必要になると考えられます。将来的には、ウイルス性肝炎キャリアの人の肝がんは減少していくと考えられます。
■ウイルス性肝炎に比べ、NASHのほうが線維化のスピードが速い
一方NASHから肝がんとなる発がん率については、以下のデータが参考になります。
有病率では非アルコール性脂肪性肝疾患NAFLDの約10%がNASHと推定されます。NAFLDから直接、肝がんが発生する頻度は0.04%、NASHの場合には0.5%、肝硬変に進んだNASHでは2.3%という報告があります。
B型肝炎から肝硬変になり、肝がんが発生する率は約3%、C型肝炎のそれは約6%、アルコール性肝炎のそれは2.6%という数字が出ています。NASHからの肝がん発生率も、ウイルス性やアルコール性肝炎と比較して、大差ないことが分かります。現代は飽食の時代といわれ、NAFLD/NASHの総数は増えていくと考えられていることから、NASHを背景にした肝がんの患者数も増えていく傾向が考えられます。
NASHの人が肝硬変になっても、初期の段階はウイルス性の肝硬変よりも症状が軽いとされています。しかし肝硬変が進行した後の経過や発がん率は、ウイルス性肝炎の場合とあまり変わりません。
むしろ肝臓の線維化のスパンはウイルス性肝炎が発症から20〜30年経ってから起こるのに対して、NASHでは約15年という報告があります。NASHのほうが肝線維化に至る期間が短いことを踏まえると、やはりNASHは油断できない疾患といえます。
川本 徹
みなと芝クリニック 院長
【関連記事】
■税務調査官「出身はどちらですか?」の真意…税務調査で“やり手の調査官”が聞いてくる「3つの質問」【税理士が解説】
■親が「総額3,000万円」を子・孫の口座にこっそり貯金…家族も知らないのに「税務署」には“バレる”ワケ【税理士が解説】
■「銀行員の助言どおり、祖母から年100万円ずつ生前贈与を受けました」→税務調査官「これは贈与になりません」…否認されないための4つのポイント【税理士が解説】