クラスター対策で「変異株の抑制」は不可能
新型コロナウイルス(以下、コロナ)の変異株による感染が拡大している。4月13日、山形県は3月に陽性がわかった検体のうち、判定不能のものを除いた91検体がすべてE484K変異を有していたと報告した。この変異は南アフリカ型やブラジル型の変異株に認められるもので、ワクチンに対する耐性をもたらすとされている。変異株が拡大すれば、ワクチン対策の見直しが求められる。
どうすればいいのか。西村康稔経済再生担当相は「新型コロナ感染者に実施している変異株PCR検査の比率を、緊急事態宣言解除時の10%台から40%程度に引き上げることで感染源を特定し、クラスター対策、積極的疫学調査で抑え込む」と述べている。
これは、科学的に妥当ではない。変異株のPCR数を40%に増やしても、変異株は抑制できない。なぜなら、60%は素通りしてしまうからだ。検査数を全体の10%から40%に増やすことが合理化されるのは、母集団の感染率の推計を目的とする場合だ。サンプル数を増やせば、推定の精度は向上する。
変異株の拡大をくい止めたいなら、全例調査が理想だ。中国のように全住民にPCR検査を行うという方法もあるが、多くの国では不可能だ。
注目されているのは下水検査だ。すでに世界中で実施されており、下水から変異株が検出される頻度が市中感染の頻度を反映すると考えられている。下水検査で判明した感染率が高い地域を集中的に検査すれば、感染拡大を防ぐことができる。
では、どうして日本は、「クラスター対策、積極的疫学調査で抑え込む」と言い続けるのだろうか。それは、厚労省や周囲の専門家たちが「クラスター対策がコロナ対策の基本」というスタンスをとり続けているからだ。
コロナ感染症対策分科会の委員を務める押谷仁・東北大学教授は、昨年3月22日のNHKスペシャル『”パンデミック”との闘い ~感染拡大は封じ込められるか~』に出演し、「すべての感染者を見つけなければいけないというウイルスではないんですね。クラスターさえ見つけていれば、ある程度の制御ができる」と述べている。
にわかには信じがたい発言だが、押谷氏は、いまだにこの発言を撤回していない。そして、今回の西村大臣の発言も、この方針を踏襲している。なぜ、こんなことになるのか。わが国のクラスター対策の実態をご紹介しよう。

「過去の行動までさかのぼる」日本式調査の徹底ぶり
繰り返すが、厚労省はクラスター対策をコロナ対策の中心に据えてきた。それは省内の組織図を見れば一目瞭然だ。コロナ対策本部の下に「クラスター対策班」を設置し、「データチーム」と「リスク管理チーム」を設けている【図表】。
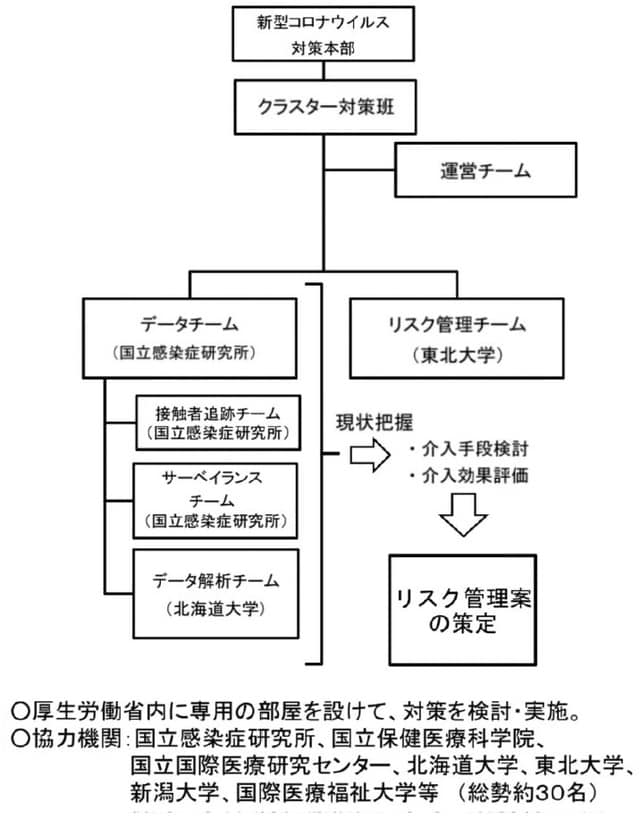
前者は国立感染症研究所(感染研)、後者は東北大学が担当し、北海道大学や国際医療福祉大学などが協力した。押谷仁・東北大学教授をはじめとしたコロナ感染症対策分科会などのメンバーや西浦博・京都大学教授(元北海道大学教授)などは、「クラスター対策班」のメンバーとして活動し、その成果を発表してきた。
「クラスター対策班」の主たる業務は、積極的疫学調査の分析だ。この調査は、感染症法に規定された法定調査で、コロナが「2類相当」に分類されれば、自動的に調査が始まる。そして、日本のコロナ対策は、この調査で得られた情報を元に立案される。実施主体は保健所で、実施要綱などを作成するのは、感染研だ。
積極的疫学調査では、感染者を発見したら、保健所が濃厚接触者を探しだし、PCR検査を実施する。もし、感染していれば、さらに濃厚接触者を探し、芋づる式に感染者を見つける。この芋づるをクラスターと呼ぶ。
昨年の第一波が収束した際、安倍総理は「日本モデルの成功」と発言し話題となったが、積極的疫学調査こそ、「日本モデル」の象徴だ。
クラスター調査は、世界のどこでも実施している標準的な感染対策である。なぜ、日本が特別視されるのだろう。それは日本と海外ではやり方が違うからだ。海外では感染者が見つかると、その後に接触した人を洗い出し、発症するか調査する。この際、接触アプリを活用する。
一方、日本では、感染者の過去14日間の行動を調べ、接触者を探しだし、彼らを検査する。この際、保健所職員を動員しての人海戦術による聞き取り調査を実施する。だからこそ「積極的」な疫学調査なのだ。ここまでやるのは日本くらいだ。厚労省が、積極的疫学調査により、感染源や感染経路が判明し、「三密」のリスクをいち早く明らかにしたというのも宜(むべ)なるかなだ。
積極的疫学調査を「最優先の対策」にした結果、蔓延
日本の積極的疫学調査が、優れた「調査研究事業」であることは論を待たない。問題は、「調査研究事業」である積極的疫学調査が、いつのまにか最優先すべき「コロナまん延防止対策」になってしまったことだ。押谷教授は前出の『NHKスペシャル』のなかで「(積極的疫学調査以外での)PCRの検査を抑えているということが、日本がこういう状態で踏みとどまっている」と述べている。
これはポジション・トークだろう。当時、私はこの意見を聞いて、PCR検査が医療機関や民間の検査センターで実施できるようになれば、積極的疫学調査の存在価値が問われるため、押谷教授は、このような発言をしたと感じた。
彼の発言が間違っていたことは、その後の経過をみれば一目瞭然だ。第一波の時点からPCR検査体制を強化してきた中国や韓国などの東アジア諸国が、コロナ感染を抑えこんできたのに対し、日本は全土に蔓延させてしまった。日本人はマスクやソーシャル・ディスタンスについては、政府の指示を守ってきたのだから、クラスター対策に固執し、PCR検査を抑制した彼らの責任は重い。
「濃厚接触者の条件」緩和により調査結果の信頼性低下
関係者が積極的疫学調査について自画自賛している間に、この調査は、本来の目的から離れ、何をやってるかわからなくなってしまった。
感染経路の解明という目的のためには、接触した人は全員調べなければならない。コロナは唾液の飛沫感染だけでなく、エアロゾルによる空気感染により伝染することも知られているから、接触した人だけでなく、同じ場所にいた人もすべてPCR検査を実施すべきだ。さらに、感染経路を解明するなら、トイレのドアなど物の表面を介した感染も調査すべきだろう。
ところが、厚労省はそのような対応はしなかった。それは、積極的疫学調査が法定検査だからだ。コロナの感染が拡大すると、日本全国で実施できなければならない。しかしながら、保健所の人的資源には限界がある。昨年4月、感染研は実務上の観点から濃厚接触の条件を1メートル以内の距離で、マスクなしで、15分以上話した人に定義を変更した。この結果、保健所が連絡しなければならない濃厚接触者は大幅に減少した。
この変更は、積極的疫学調査の結果の信頼性を大きく損ねることとなった。私が編集長を務めるメールマガジン「MRIC」に首都圏の保健所で働く保健師が寄稿してくれた。『濃厚接触者探し、クラスター対策の虚構 ~現場保健師の実体験~』(http://medg.jp/mt/?p=10059)というタイトルで1月15日に配信した。この保健師の指摘は興味深い。
保健師は「(濃厚接触者の定義として)ポイントとなるのは、マスクしているか、していないかである。その際、マスクの質は問わない。あくまで聞くのはマスクの有無のみである。調査において「マスクをして会っていましたか?」と尋ねた場合、「マスクをして会っていました」という返答だと陽性者と接触があった人であっても濃厚接触者にはならない。そして、マスクをしていた場所は感染場所にはならない」と述べている。
マスクをしていたら感染しないという仮定は、およそ合理的でない。「正しく」マスクを装着することで、感染はかなりの割合で予防できるかもしれないが、すべてではない。また、実社会では「正しく」マスクを装着していない人も多い。
この保健師の主張を聞けば、第三波で飲食店が標的となったのも納得できる。日常生活でマスクを外すのは食事のときと自宅だからだ。職場や訪問した場所でマスクをつけていれば、最初から濃厚接触者と見なされず、積極的疫学調査の対象から外れる。この結果、飲食店でのクラスター発生が過大評価される。
これこそ、日本で飲食店が規制対象となりつづけている理由だ。これは合理的でなく、飲食店を規制しても、感染は抑制できない。一方で飲食店経営者が蒙(こうむ)る経済的被害は甚大で、その一部は税金で補填されることとなる。
日本のコロナ対策は、このような出鱈目が多い。知人の保健師は「保育園で複数の保育士が感染しました。彼らの家族はPCR検査が陰性だったので、職場感染を疑いましたが、ずっとマスクをしていたので集団検査は実施できませんでした」という。これでは、園児を感染の危険に曝すだけだ。ますます、感染は蔓延する。マスクの有無に関わらず、広く徹底的に検査の機会を提供すべきだ。
「マスクがあればセーフ」という認識はもはや非常識
余談だが、マスクの存在を過大に評価するのは、積極的疫学調査に限った話ではない。尾身茂・コロナ感染症分科会会長が推奨する「マスク会食」は、慎重な評価が必要だと考えている。確かに、会食参加者がマスクを装着する時間を延ばすことで、感染リスクを減らすことができるかもしれないが、感染者が会食中にたびたびマスクに触り、その手でテーブルやドアノブに触れれば、感染を拡散するリスクがある。
病院でマスクを使用するのは、感染者の治療にあたる医療従事者を感染から守るためで、その効果についての研究は多々あるが、感染者がマスクを装着し、たびたびマスクに触れることは想定外だ。その危険性については、十分に研究されていない。
参考になるとすれば、外科手術の際の執刀医が装着するマスクの汚染だ。これは、術者を患者の体液などからの感染から守ることに加え、執刀医が術野に感染を持ち込まないことを目的としている。2018年の上海交通大学の研究者の報告によれば、手術開始後、マスクの細菌汚染は単調増加し続け、検出されたのは外科医の体表に存在する菌だったという。研究者たちは、この結果を受け、2時間に一度はマスクを交換すべきと推奨している。
この研究結果を知れば、マスク会食がどれほど危険かご理解いただけるだろう。私は血液内科医で、骨髄移植に従事してきた。無菌室に入るときにはガウンとマスクを装着するが、院内感染対策を専門とする先輩医師からは「患者さんの部屋に入れば、絶対にマスクを触るな。万が一、自分がインフルエンザなどに罹っていれば、マスクには大量のウイルスがいるからだ」と指導された。私は、この教えを後輩にも伝えた。コロナの専門家たちが、マスク会食に誰も反対しないのが不思議でならない。
現在のクラスター対策は「全面見直し」が必要
話を積極的疫学調査に戻そう。この制度は早急な見直しが必要だ。ところが、厚労省にそのつもりはなさそうだ。
1月8日、感染研は「新型コロナウイルス感染患者に対する積極的疫学調査実施要領」を、従来の「(大流行下では)、感染経路を大きく絶つ対策が行われているため、個々の芽を摘むクラスター対策は意味をなさない場合がある」※1と書かれていたのを、「効果的かつ効率的に積極的疫学調査を行うことが重要になる場合がある」※2と訂正した。姑息なやり方だ。
厚労省の暴走はこれだけではない。今年1月の改正感染症法では、積極的疫学調査の実効性の確保として、正当な理由がなく積極的疫学調査を拒んだ場合には30万円以下の過料が科されることとなった。調査への参加を罰則付きで強制した場合、その結果にバイアスが生じるのは明らかだ。
もちろん、私も積極的疫学調査をすべて否定するわけではない。エボラウイルスのような致死率が高い感染症の場合、あるいは昨年1月時点でのコロナのように未知のウイルスの場合、接触者を把握し、強制隔離する以外に感染拡大を防止できなければ、積極的疫学調査に基づく強制隔離が合理化されるだろう。
ところが、コロナは全国に蔓延し、感染者の多くが無症候だ。世界はPCR検査を強化し、感染者を同定し、自宅隔離を勧めている。個人のプライバシーを侵害し、巨額の税金を投入してまで、人海戦術で感染者・濃厚接触者の行動を調査する必要はないだろう。もはや、その必要性がないことは、濃厚接触者からマスクを付けていた者を外していることなど、厚労省自身が認識している。
個人のプライバシーを侵害することが許容されるのは、その侵害される利益より、感染予防の効果による公益の方が優越する場合に限られる。もはや、その時期ではない。濃厚接触者探しのクラスター対策は、全面的に見直すべきである。
※1 https://www.niid.go.jp/niid/images/epi/corona/2019nCoV-02-200529.pdf
※2 https://www.niid.go.jp/niid/images/epi/corona/COVID19-02-210108.pdf
上 昌広
内科医/医療ガバナンス研究所 理事長


























