睡眠時無呼吸は心臓・血管・脳の病気のリスクを高める
睡眠時の無呼吸は、さまざまな生活習慣病を引き起こしますが、最近は「睡眠時無呼吸症候群そのものが生活習慣病である」と考える医療関係者も増えています。それほど日頃の生活習慣が深く関係し、全身に影響を及ぼす病気ということです。

なかでも特に注意が必要なのは、心血管疾患と脳卒中です。これらの循環器疾患は、睡眠時無呼吸によって心臓や血管、脳の病気にかかるリスクを高め、寿命を縮める恐れがあることが分かっているからです。
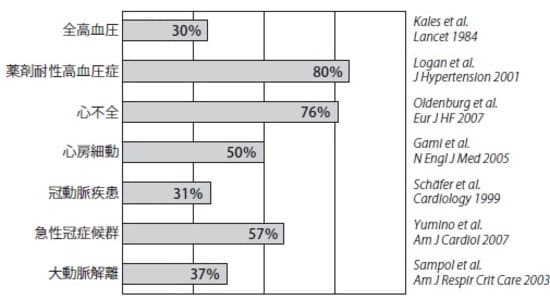
これまでに当科で治療を行った患者を調査したところ、高血圧、心不全、不整脈、冠動脈疾患、脳梗塞などの循環器疾患の人は、非常に高い頻度で睡眠時無呼吸症候群を合併していることが分かりました。
睡眠時無呼吸によって発生する高血圧は、生活習慣病を進行させて脳や心臓にもさまざまな悪さをしますが、睡眠時無呼吸自体も脳や心臓の病気を発症させます。
無呼吸が起こると、体は懸命に肺を膨らませて呼吸をしようとするので、胸郭が外に引っ張られて胸腔内が陰圧(圧力が低くなる)になり、心臓に負担をかけます。そのため、心臓のポンプ機能が低下したり、不整脈が発生したりして、それが続くと心臓肥大や大動脈の拡張などが起きやすくなるのです。
また、低酸素状態になると炎症を起こす物質が分泌されるため、血管に炎症が起こり動脈硬化を進行させます。放っておくと脳や心臓の血管が詰まったり、破裂したりして、脳卒中や心筋梗塞、大動脈解離などにつながりかねません。実際に、夜間に発作を起こすケースが多く、突然死のリスクが増大しています。このようなことから、循環器疾患を引き起こす上流に存在するのが睡眠時無呼吸症候群なのです。
現在まで日本人の死亡原因のトップは長期にわたって「がん」ですが、2位と3位に「心疾患」と「脳血管疾患」が入っています。がんは怖い病気とはいっても徐々に進行していくので、突然死はほとんどありません。
しかし、循環器疾患の場合は、突然死する危険をはらんでいます。そう考えると、なんの前触れもなく、心の準備もできていない状態で襲ってくる循環器疾患のほうが、むしろ怖いと感じる人は少なくないと思います。
睡眠時無呼吸と「高血圧」の深刻な関係性
合併症:高血圧――交感神経を興奮させて「高血圧」を引き起こす
なぜ睡眠時無呼吸症候群になると循環器疾患を合併しやすいかというと、これには「血圧」が大きく関係しています。
血圧は、心臓から送り出された血液が、血管の壁を押す力のことをいいます。心臓が収縮して血液が送り出されているときの最も高い血圧を「収縮期血圧」(上の血圧)、心臓に血液が戻ってきているときの最も低い血圧を「拡張期血圧」(下の血圧)と呼びます。これが、一定以上に高くなる状態を「高血圧」といいます。
現在は病院で測定した「収縮期血圧が140mmHg以上」、あるいは「拡張期血圧が90mmHg以上」の場合を高血圧としています。該当する人は約4000万人に上ることが、厚生労働省の調査で分かっています。
血圧は、自律神経によって支配されているため、自分でコントロールすることはできません。自律神経には、主に日中に働いて適度な緊張状態にし、やる気を起こさせる「交感神経」と、主に夜間に働いて緊張を解き、心身をリラックスさせて眠りに導く「副交感神経」の2種類があります。
両者は常にバランスをとりながら働いており、交感神経が優位になると心拍数が増えて血管は収縮し血圧が上がり、副交感神経が優位になると心拍数が減って血管は拡張し血圧が下がります。
したがって、睡眠中は副交感神経が優位のため、本来は血圧が下がった状態になります。ところが、睡眠中に無呼吸が繰り返されると、そのたびに脳の覚醒が促されるために交感神経が興奮してしまいます。これが心臓の血液排出量を増加させることとなり、血圧を上げてしまうのです。このような状態は心臓の負担を大きくするばかりか、圧力のかかる血管にもダメージを与えます。
一方、睡眠中に何回も呼吸が停止することで、体内は慢性的な酸素不足に陥ります。血液中の酸素濃度が下がることを「低酸素血症」といいますが、これは窒息と似た状態のため、心臓は心拍数を上げて全身に酸素を送ろうとします。その結果、血圧を上昇させることとなります。こうして、寝ている間に二つの作用によって高血圧を引き起こしているのが、睡眠時無呼吸症候群です。
しかも、無呼吸から呼吸が再開するときは、急激に血圧が上昇します。これが「血圧サージ」で、このような状態は特に血管に大きな負担をかけます。
日中の血圧が低い人は、睡眠中に自分が高血圧、ひいては血圧サージを起こしていることに気づけません。相手の体内で行っていることですから、ベッドパートナーでも気づけるはずがありません。
こうして本人に自覚がないまま放置することとなり、やがて心臓や血管、さらに他の臓器にも障害をきたし、心臓の肥大(左室肥大)・たんぱく尿・脳卒中・心不全・冠動脈疾患(狭心症、心筋梗塞)・腎不全・大動脈瘤・動脈閉塞症などが起こりやすくなります。
高血圧患者の3割に睡眠時無呼吸症候群が認められる
睡眠時無呼吸症候群の患者の50~60%に高血圧症が見られ、高血圧症の患者の30~40%に睡眠時無呼吸症候群が認められるという報告があります。
米国の調査研究によると、無呼吸・低呼吸指数(AHI)が30以上の患者群と15未満の患者群を比較したところ、AHIが30以上の患者群のほうが1.37倍、高血圧になりやすいことが分かりました。
高血圧症は大きく分けて、ほかの病気(例えば、腎臓病やホルモン異常など)が原因で起こる「二次性高血圧症」と、原因がはっきり分かっていない「本態性高血圧症」の2種類があります。このうちの9割以上が本態性高血圧症と見られています。
本態性高血圧症の治療は、降圧剤などの薬物が中心になりますが、なかには薬を飲んでも血圧が一向に下がらないケースが見られます。これを「薬剤抵抗性高血圧」と呼び、この陰に睡眠時無呼吸症候群が隠れている可能性があると考えられています。
「白衣高血圧・仮面高血圧・隠れ高血圧」意外な呼び名
皆さんの中には、病院で血圧を測ると緊張して、普段よりも高くなってしまう人がいるのではないでしょうか。これを「白衣高血圧」といって、この場合は原則として薬を服用する必要はありません。
しかし、降圧剤を服用している人で、血圧を自宅では測らずに病院でしか測っていないと、血圧が高いのは降圧剤の効果が不十分とみなされ、薬の量を増やすことで効きすぎてしまう危険が出てきます。ですから、自宅でも朝晩に血圧を測る習慣をつけることが大切です。
一方、白衣高血圧とは逆に、病院で医師が測ると正常な血圧が、自宅や職場などで自己測定すると高くなるケースがあります。これは、本当の血圧がマスクされるという意味で「仮面高血圧」とか「隠れ高血圧」と呼ばれています。
この場合は、病院での血圧測定では正常範囲のために降圧剤を処方されず、適切な治療を受けないまま日常生活を送っている人が多く存在します。この中にも睡眠時無呼吸症候群の患者がかなり含まれていると考えられています。
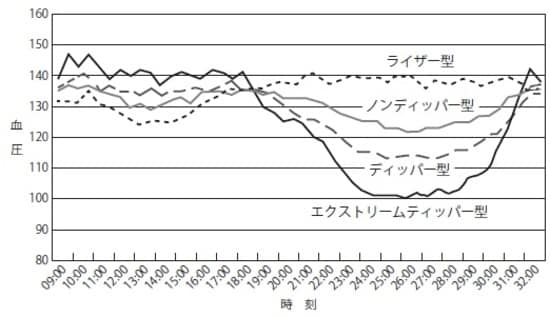
また、一日の中でも血圧は変動するもので、通常は自律神経の働きによって日中は高く、夜間は下がります。グラフにすると、柄杓(ディッパー)の形になります。ところが、睡眠時無呼吸症候群では、夜も血圧が下がりません。これを「ノン・ディッパー型」と呼んでいます。
それどころか逆に、日中よりも血圧が上がってしまう「ライザー型」の人もいるのです。このノン・ディッパー型とライザー型が無呼吸の人に多く見られ、血圧サージが起きていると考えられます。
現在はコンパクトで簡易な家庭用の血圧計も普及しているので、いびきが気になる人は早朝の血圧をぜひ測ってみてください。これまで高血圧症と指摘されたことがない人も、仮面高血圧の可能性があります。
最近まで高血圧の約90%は原因不明と考えられていました。けれども、その原因が睡眠時無呼吸症候群である可能性が出てきています。研究が進んでいる欧米諸国の医師の間では、高血圧症の患者に「いびきや日中の眠気はないか」、「睡眠時無呼吸症候群ではないか」と、疑いの目を向けることがいまや常識になっています。
睡眠時無呼吸症候群を調べる血圧計がある
一般に、夜間の血圧は24時間自由行動下血圧測定(ABPM)で測定されます。これは、携帯型の血圧計を24時間装着し、例えば30分や1時間間隔などで測定・記録するものです。
しかし、この方法では睡眠時無呼吸が発生したタイミングでの血圧測定は困難のため、それに伴う血圧サージをとらえられず、心血管疾患のリスクを正しく評価できないという課題がありました。
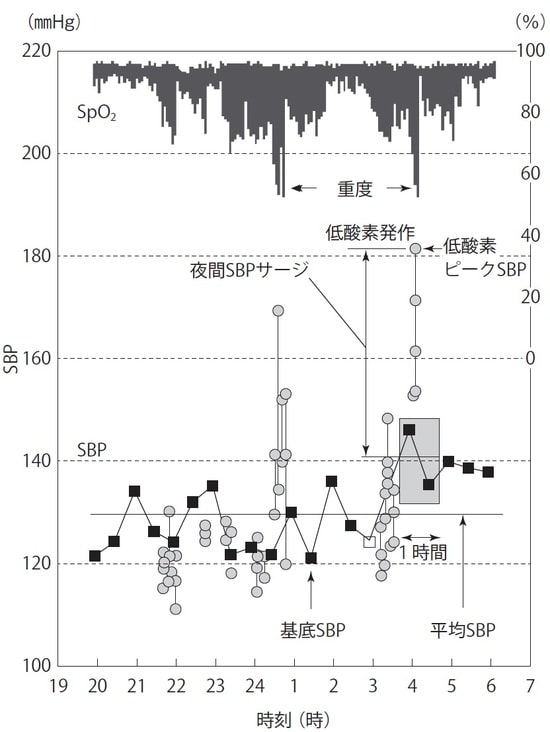
それが、2012年より自治医科大学内科学講座循環器内科学部門の苅尾七臣教授が企業と共同で開発した「夜間睡眠時トリガー血圧計」検査によって、2~3分でグッと上昇する血圧サージを特異的にとらえることができるようになったのです。
これは、睡眠時無呼吸が起きると低下する動脈血酸素飽和度に着目し、このタイミングで血圧測定を開始することで、血圧サージを検出するというものです。
これにより夜間血圧の平均値が一見正常であっても、睡眠時無呼吸が発生したときの血圧は、高い人で200mmHg以上に上昇する危険なタイプの高血圧があることが判明しました。
この血圧計を用いて睡眠時呼吸症候群の患者の夜間血圧を評価すると、約28%が無呼吸時に160mmHg以上に上昇していることが分かりました。この著しい血圧上昇が、睡眠中に循環器疾患を引き起こすリスクになると考えられています。
このように、睡眠時無呼吸症候群のリスクは、夜間の睡眠中に潜んでいます。自宅で血圧を測定して危険な夜間高血圧を見つけ、適切に治療を行うことで、そのリスクを低下させることができると期待されています。
末松 義弘
筑波記念病院 副院長・心臓血管外科部長・睡眠呼吸センター長