睡眠時の無呼吸が「脳梗塞」を引き起こすまで
睡眠時の無呼吸を侮ってはいけません。糖尿病や脂質異常、さらに発症するとすぐに命の危険にさらされる急性大動脈解離や大動脈瘤まで引き起こすのです(関連記事:『48時間で半数が死亡…睡眠時の無呼吸が命を危険にさらす』)。さらには心房細動による「脳梗塞」まで引き起こすことがわかっています。
そもそも心臓は、心筋という筋肉でできており、内部には4つの部屋があって、それぞれが弁で仕切られています。上側にある2つの部屋は「心房」と呼ばれる血液が入ってくる場所で、下側にある2つの部屋は「心室」と呼ばれる血液を送り出す働きをしています。
胸に手を当ててみると、ドクンドクンという鼓動を感じます。これは「脈拍」といって、心臓が規則的なリズムを刻んでいるからです。このリズムは、右心房にある「洞結節」という場所で自発的に発生した電気刺激がつくり出しています。
そして、この電気刺激が心臓全体に伝わることで、心筋が収縮と拡張を繰り返すポンプ作用となり血液を全身に循環させています。
このような脈のリズムが、なにかに障害されて電気刺激が心臓全体に伝わらない、あるいは電気刺激そのものが発生しないと、心臓はポンプとして正常に機能しなくなります。こうして脈のリズムが乱れた状態が「不整脈」です。なかでも心房が異常な電気刺激を受けて十分に収縮できない状態を「心房細動」といいます。
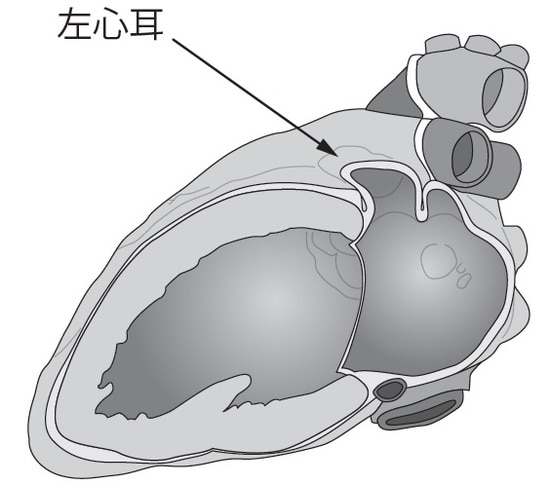
心房細動のときは、心房の収縮が速くて不規則なため、心房の中を流れる血液のスピードは低下し、血液がうまく流れずに溜まってしまう状態(うっ滞)になります。そのため、血液が心房の中で固まり、血栓ができやすくなります。特に「左心耳」という左心房から突き出した袋状の場所に血栓ができやすく、左房内にできる血栓の9割以上は左心耳に生じています。
血栓が剥がれて血液とともに脳へと流れ、脳の血管を詰まらせると脳梗塞を引き起こします。脳梗塞の15%が、この心房細動による血栓が原因なのです。また、心不全、高血圧症、糖尿病、75歳以上の人、過去に脳梗塞を起こした人に多く発生しているため、これらの人は特に注意が必要です。
睡眠時無呼吸症候群は、「多血症」も引き起こす
睡眠時無呼吸症候群では、低酸素血症によって血液がドロドロの状態になっています。なぜなら、血液成分の一つである赤血球は、血液中の酸素を運搬する役目を担っているため、血液中の酸素濃度が低下してくると、少しでも多くの酸素を体中に送ろうとして、どんどん赤血球の数を増やすからです。
こうして血液中の赤血球が異常に増えた状態を、医学的には「多血症」と呼びます。そうなると、赤血球はもともと粘性を持っているために粘り気が増し、血液を固める働きをしている血小板の機能を高めてしまうのです。これが、血栓塞栓をさらに引き起こしやすくしています。
これによって睡眠時無呼吸症候群になると、血管が裂けるだけではなく、詰まらせることにもなるのです。

睡眠時無呼吸症候群は心房細動の発生頻度を跳ね上げる
日本では、70万人以上が心房細動を持っていると推定されています。心房細動は健康な人でも発生しますが、高血圧、糖尿病、心筋梗塞、弁膜症など血管系の疾患や、慢性の肺疾患のある人は発生しやすくなっています。また、アルコールやカフェインの過剰摂取、睡眠不足、精神的ストレス時にも発生しやすくなる人がいます。
心房細動と睡眠時無呼吸症候群との関連は、研究によって明らかにされています。睡眠時無呼吸を調べるポリソムノグラフィー(PSG)という検査を受けた心房細動の既往歴のない3542名を対象にした研究では、心房細動の発症頻度が睡眠時無呼吸症候群を合併していない場合で2.1%に対し、睡眠時無呼吸症候群を合併している場合は4.3%と、2倍以上もリスクが高いことが報告されています。
また、566名を対象にした別の研究では、重症の睡眠時無呼吸症候群の場合、そうではない群に比べて夜間の心房細動の発生頻度が4倍以上も高かったと報告されています。
しかし、最新の私の研究では、心臓からの血栓が原因(心原性血栓塞栓症)の脳梗塞の既往のある心房細動の患者や、血栓ができるのを防ぐ目的で血液を固まりにくくする抗凝固療法を受けたことによって出血性の合併症を引き起こした患者125名を調べたところ、なんと96%に睡眠時無呼吸症候群を合併していることが判明しています。
心房細動は、加齢に伴い発生率が高くなり、また女性よりも男性に多く発生します。心房細動自体は、命に関わるような重症の不整脈ではありません。しかし、心原性(心臓からの血栓が原因)の脳梗塞をはじめとした、血栓塞栓症を引き起こす危険があるところが怖いのです。
脳梗塞以外にも心筋梗塞、上下肢の急性動脈閉塞、上腸間膜動脈閉塞、腎梗塞、脾梗塞など、ありとあらゆる場所の動脈が詰まってしまい、致死的となることが多いのです。
治療には「胸腔鏡下左心耳切除術」が効果的
心原性脳梗塞の一般的な予防法は、血液をサラサラにする抗凝固薬の服用です。血液が固まることは、人間にとって必要不可欠な機能です。もしも大ケガをして出血しても、血液を固まらせる機能が備わっているおかげで、出血が止まり大事に至らずに済むのです。
したがって、その重要な機能を抑制する抗凝固薬の使用には危険が伴います。例えば、ちょっとケガをしただけでも出血しやすくなり、出血したら血液が固まりにくいので命の危険にさらされる可能性があるということです。
心房細動と睡眠時無呼吸症候群を合併している患者で、血圧サージをコントロールできていない状況下での安易な抗凝固治療は、出血性合併症のリスクを高めるとする説もあります。その代表的な抗凝固薬が「ワルファリン」です。
最近は、ワルファリンに代わって「エリキュース」「プラザキサ」などの新しい抗凝固薬が、安全だとして期待されています。
しかし一方では、その効果の不十分さや、副作用が次々と報告されています。また、抗凝固治療の継続による身体的・心理的な負担が大なり小なり患者のQOL(Quality of life:生活の質)を落とすという報告もあります。
このようなことから不整脈薬を中心とする薬を使用しない心房細動の治療として、近年はカテーテルを用いて心房細動が生じないように、心房筋に熱を与えて焼灼してしまおうという治療が行われるようになってきました(カテーテルアブレーション)。
この治療法における発作性心房細動の成功率は、現時点で約80%といわれています。しかし、それ以外の心房細動での成功率は低く、決して完治的治療とはいえず、長期的にみると心房細動は再発するのが現状です。
したがって、最新の抗凝固治療も、アブレーション治療も、心房細動性の脳梗塞には十分な対処ができていない場合も少なくありません。そこで、当科では2015年から脳梗塞を起こす血栓の発生部位である左心耳を、完全に切除する「胸腔鏡下左心耳切除」という治療を行うようになりました。
この手術は、私の先輩である東京都立多摩総合医療センター・心臓血管外科部長の大塚俊哉先生が考案された術式です。
「慢性心房細動の患者に対し、内視鏡下に“左心耳切除のみ”行い、ワルファリンを直ちに中止しても持続的な脳梗塞の予防効果が得られた」という内容の論文を、医学雑誌『Journal of American College of Cardiology(JACC)』でも発表しています。
カテーテル治療または外科治療、いずれを選択する場合でも、その根底にある睡眠時無呼吸症候群の治療をまず行わなければ、術後の予後にも影響することは言うまでもありません。
末松 義弘
筑波記念病院 副院長・心臓血管外科部長・睡眠呼吸センター長