寿命が延びた分「寝たきり状態の高齢者」が増えている
日本は世界トップクラスの医療大国です。医療技術の大幅な進化によって、見過ごされてきた初期の疾患も早期発見ができるようになったほか、さまざまな薬や新手法の手術も登場しました。ひと昔前までは諦めざるを得なかった疾患も治すことができるようになり、日本人の寿命は年々延び続けています。

2016年の厚生労働省の調査によると、日本人の平均寿命は女性で86.99歳、男性で80.75歳。WHOの同年調査によれば、男女を合わせた平均寿命で日本は堂々の世界1位となっています。
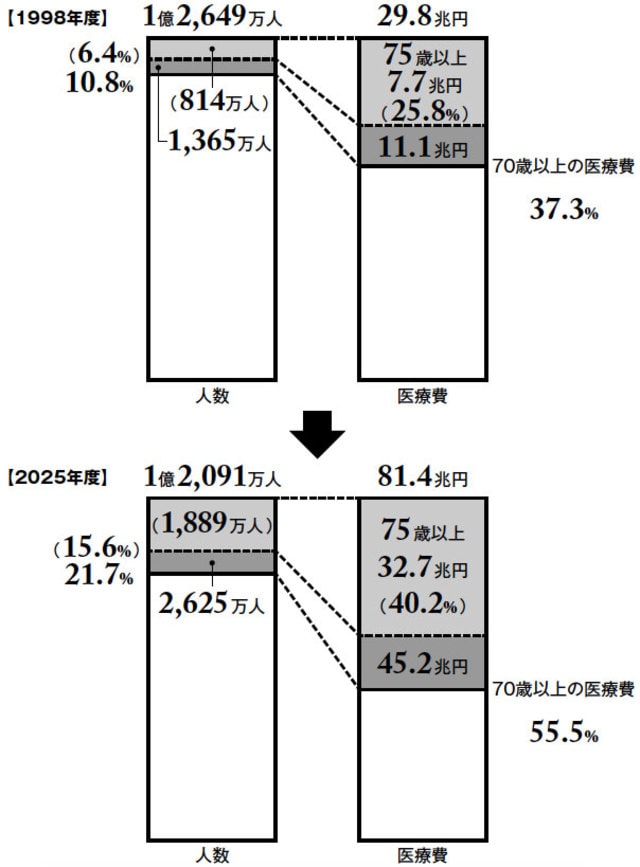
しかし一方で、寿命が延びた分寝たきり状態の高齢者が増えているのが現実です。厚生労働省の2016年の調査によると、要介護3〜5の認定を受けている日常生活に介護が必要な高齢者は2016年には202万人ですが、2025年には252万人に達すると予測されています。
2025年には団塊の世代が75歳を迎え、国民の3人に1人が65歳以上となります。増える高齢者に対して今までどおりの手厚い治療を続けていけば、医療費が際限なく増加してしまいます。
実際に、日本の医療および社会保障財政は逼迫した状態が続いています。そのなかで高齢者への医療費は非常に多くを占めており、日本医師会の算定によれば、高齢者が亡くなる直前の1カ月間の平均医療費は112万円。医療機関で死亡する人を80万人と推定すると、年間約9000億円が終末期の高齢者に使われていると想定されているのです(後期高齢者の死亡前入院医療費の調査・分析/社団法人日本医師会)。
厚生労働省の「社会保障に係る費用の将来推計について」の調査で社会保障に係る費用予測を見ても、2015年から2025年の10年間で大幅に膨れ上がると考えられており、約30兆円も増加すると見込まれているのです。
若者が激減するなか、このままの年金、医療、介護制度を続けることは、もはや不可能なところまできていることは明白です。
寝たきりのまま生を繋いでいる高齢者が日本には大量に
実は高齢者に対する治療のなかには、患者本人ですら望んでいないものもあります。とくに問題視されてきたのが、胃ろうです。
本来、体力の低下から食事を自力でとることがままならなくなった高齢者は、やがて衰弱し、老衰という形で最期を迎えますが、胃ろうなどの経管栄養を続け、栄養分を補給しながら寝たきりのまま生を繋いでいる高齢者がわが国日本にも大勢いるのです。
しかし、実際には高齢者の多くは延命治療を望まず、おだやかに死なせて欲しいと希望しています。
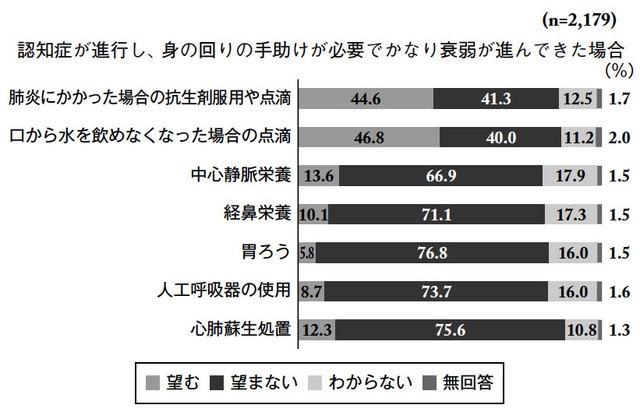
厚生労働省の「人生の最終段階における医療に関する意識調査報告書」によると、身の回りの手助けが必要で衰弱が進んできた場合、口から物が食べられなくなった場合に胃ろうを望む人はわずか5.8%で、望まない人は76.8%に上りました。
ですが、こうした患者の要望に沿うことのできない医師がまだまだいるのが現実です。
2011年の日本老年医学会の調査によると、認知症によって物が食べられなくなっている高齢者に胃ろうや経鼻経管栄養などの経管栄養を選択する医師は約60%もいることがわかります。
もちろんそれによって患者の状態がよくなる場合もありますが、多くは死期が近づくにつれ、かえって苦しみを長引かせる結果となることがあります。
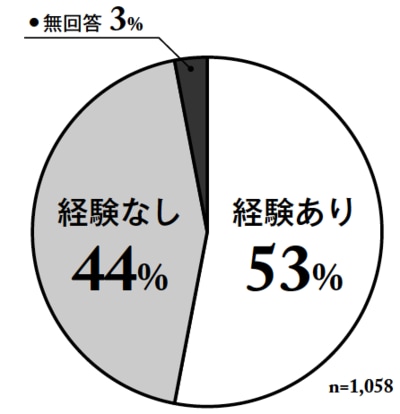
その場合家族からの要望や医師の判断で経管栄養を中止するという判断をしなければなりませんが、「経管栄養を中止した経験がない」と答えた医師は44%となっており、半数近くの医師が中止をしていないのです。その理由を聞くと、「倫理的・法的に問題があるから」と答えた医師が50%でした。
高度急性期病院の医師にとっては、患者を死に追いやるような選択をすることはハードルが高いのが現状なのです。
さらに、患者本人も望まないような医療が医療費を圧迫し、結果として高齢者を追い詰めている―このような側面もあります。正確なデータはありませんが、胃ろうをつけている患者は全国に40~60万人、医療費は2000億円にもなるといわれています。
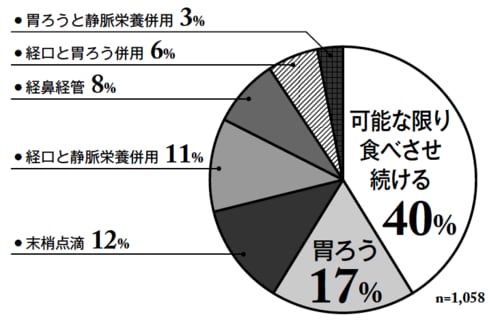
高齢者のQOLの観点から胃ろうへのバッシングが起き、近年、ようやく胃ろうの造設件数は減少してきました。しかし、その陰でほかの人工栄養の実施が加速しているという事実があるのです。
以下の図表は市場予測で見た、人工栄養の販売数から各人工栄養の推移割合をグラフにしたものです。胃ろうが減少する一方で、中心静脈と経鼻経管栄養は増加しています。本当に中心静脈や経鼻経管が適応する患者が増えているのであれば問題はないのですが、胃ろうを拒否する患者に医師が中心静脈や経鼻経管を勧めているケースも考えられます。
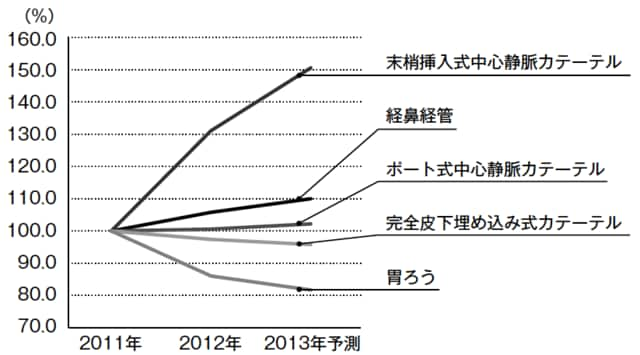
しかし、こうした経管栄養も本質的には胃ろうと同じです。死期をいたずらに長引かせ、さらに鼻からチューブを通すため、胃ろうよりもかえって患者に大きな苦痛をもたらすことも指摘されています。
医師の治療が却って「高齢者に壮大な苦しみ」を生む…
投薬についても、高齢者にとっては重大な副作用を引き起こす可能性があります。
高齢者は代謝が低いため、若者と同じ量の薬でも薬の副作用が強く出る可能性を考えなければなりません。しかし一般的に高齢者への投薬量の目安は、添付文章に「適宜増減」としか記載されていないものが多く、明確な基準がありません。とくに高齢者を診る経験の少ない医師であれば、添付文章どおりの投薬をためらいもなく行ってしまうことが多いのです。
投薬のさじ加減を誤った結果、急性期に適切な治療を行えば本来治癒できる病気だったにもかかわらず、他疾患を併発し、廃用症候群を起こして寝たきりになってしまう患者も少なくありません。
たとえば成人同等量の抗生剤を高齢者に使うと、腎不全を起こし尿が出なくなり、その結果心不全を併発してしまう可能性があります。心不全によって治療期間が長引けば、その分身体を動かさなくなってしまうため、筋力が低下し廃用症候群を起こしてしまうわけです。
実際に私の病院に転院してきた患者のなかには、他院で肺炎治療をして肺炎はすっかり治ったものの腎不全も心不全も深刻な状態で、治療が難航してしまうケースもあります。
病気を治すことは重要ですが、その手段である薬で副作用が出てしまうようであれば、かえって患者に苦痛を与える結果になるのです。
多すぎる薬を管理できず、自宅に溜め込む高齢者も
高齢者医療において投薬量は、治療方法を決めるのと同じくらい重要な要素になります。その一方で、多すぎる薬を管理しきれずに薬を自宅に溜め込んでいたり、次々に廃棄している患者も少なくありません。
あちこちの病院をはしごし、同じ薬をさまざまな病院から処方されている高齢者は大勢います。同じ効用と知らずに薬を全部飲んでしまうと、副作用によって健康であったはずの臓器まで痛めてしまいます。
薬の種類と量の多さに、患者や家族が「こんなに薬を飲むのは嫌だ」と助けを求めてはじめて、医師はようやく「ほかでもこんなに薬をもらっていたのですか?」と気づくことになるのです。
多くの医師は、患者がほかの病院からどんな薬をもらっているかまで把握できないのが現状です。本来なら診察時に「飲んでいる薬はないか」「ほかの病院にはかかっていないか」「お薬手帳はあるか」と問診するべきなのに、なぜ、こうした事態が起きるのでしょうか。
薬を自宅で持て余している理由を聞くと、「ほかの病院に通っていることを話したら、先生が嫌がると思った」「先生と話をする時間がなくていえなかった」と答える患者が多くいます。
患者が医師と他院での治療や処方薬について話ができないようでは、正しい治療は行えません。高齢者に対する投薬・処方は、医療費増大にもかかわっています。厚生労働省が薬剤師を中心に複数の方法で調査した結果、適正な処方をすれば削減可能な薬剤費は年間6500億円にものぼるという試算も出ています。
その問題を打破するためにかかりつけ医制度が発展し、かかりつけ医がその患者のすべてを把握することが求められるようになりました。高齢者に最適な治療を行っていく上で、このかかりつけ医の役割は大きくなっていくことが予想されます。
































